Wundheilung
Im Überblick
- Die Wundheilung ist ein komplexer Prozess, bei dem der Körper selber die Wunde verschließt
- Es wird zwischen primärer und sekundärer Wundheilung unterschieden
- Die Wundheilung verläuft bei jeder Wunde – egal ob akut oder chronisch – in drei Phasen: Exsudation, Granulation und Epithelisierung
- Die Behandlung der Grunderkrankung zusätzlich zur modernen Wundversorgung ist die Basis für die Wundheilung chronischer Wunden
- Darüber hinaus können Betroffene selbst eine Menge tun – sich richtig ernähren, ausreichend Flüssigkeit zu sich nehmen, sich bewegen, Alkohol und Rauchen vermeiden
Was bedeutet Wundheilung?
Die Wundheilung gehört zu den vielen Wundern unseres Körpers. Ist Gewebe verletzt worden, setzt der Organismus alles daran, die Wunde wieder zu verschließen. Denn die defekte Haut soll so schnell wie möglich ihre natürliche Schutzfunktion übernehmen.
Der Körper stoppt die Blutung, reinigt die Wunde und produziert selbst neues Gewebe. Die Wundheilung ist ein komplexer Prozess, an dem viele verschiedene Zellen, Botenstoffe und andere Substanzen beteiligt sind.
Grundsätzlich kann eine Wunde erst ab 28°C heilen, da die Zellteilung (Mitose) bei niedrigeren Temperaturen nicht stattfindet. Damit überdies die neuen Zellen optimal wandern können, ist die Schaffung einer feucht-warmen Umgebung ideal.
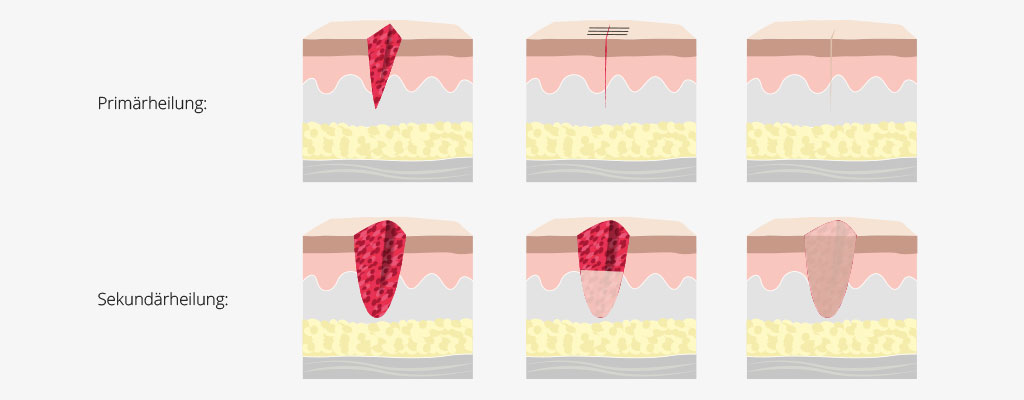
Welche Arten der Wundheilung gibt es?
Abhängig von der Art der Wundheilung wird zwischen primärer und sekundärer Wundheilung unterschieden:
Primäre Wundheilung:
Verheilt die Wunde innerhalb von 6-10 Tagen, spricht man von primärer Wundheilung. Bei solchen Wunden liegen die Wundränder eng beieinander, sodass kaum Gewebe ersetzt werden muss. Darüber hinaus ist die Wunde infektionsfrei, gut durchblutet und frei von Fremdkörpern. Das ist zum Beispiel bei Schnitt- oder Platzwunden der Fall, aber auch bei Wunden nach einer Operation.
Sekundäre Wundheilung:
Bei einer sekundären Wundheilung ist ein primärer Wundverschluss nicht möglich, da eine Wundheilungsstörung vorliegt. Von einer Wundheilungsstörung betroffen sind vor allem infizierte und großflächige Wunden, sowie alle chronischen Wunden. Insbesondere die chronischen Wunden Dekubitus, Ulcus cruris oder diabetischer Fuß können durch die sie verursachenden Grunderkrankungen wie Immobilität, Diabetes mellitus, chronisch venöser Insuffizienz (CVI) oder peripherer arterieller Verschlusskrankheit (pAVK) nicht normal heilen.
Bei einer sekundären Wundheilung wachsen die auseinanderklaffenden Wundränder nicht sofort zusammen. Die Wunde füllt sich erst am Wundgrund mit Granulationsgewebe auf, bevor sie sich später schließt.
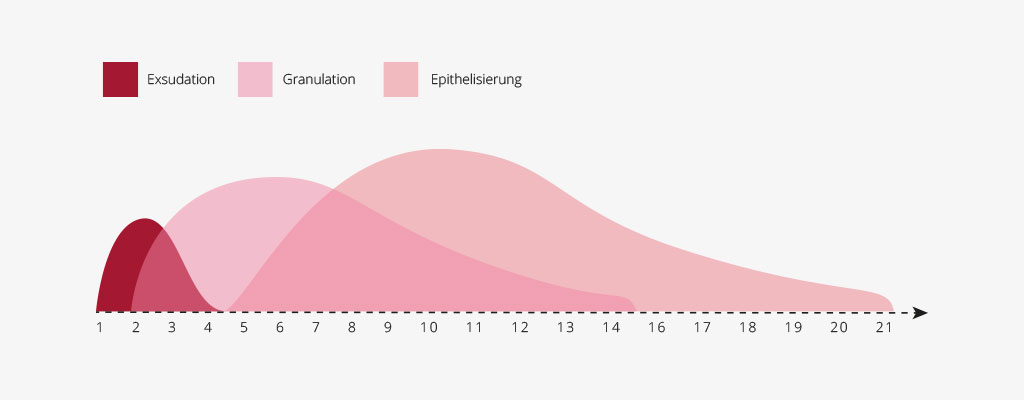
Welche Phasen der Wundheilung gibt es?
Sowohl die primäre als auch die sekundäre Wundheilung laufen grundsätzlich in drei Phasen ab, die ineinander übergehen. Während bei der primären Wundheilung die einzelnen Wundheilungsphasen in der Regel innerhalb von wenigen Tagen bis Wochen durchlaufen werden, dauert es bei der sekundären Wundheilung länger. Bei chronischen Wunden kann sich die Heilung über Monate und Jahre hinziehen.
Die folgenden Wundphasen werden unterschieden:
1) Reinigungs- oder Entzündungsphase (Exsudation)
Schon kurz nach einer Verletzung setzt der Körper die Blutgerinnung in Gang. Die verletzten Blutgefäße ziehen sich zusammen, um die Blutung zu stoppen. Geschädigte Gefäßwände werden abgedichtet. Bestimmte Botenstoffe, wie zum Beispiel Histamin, lösen eine Entzündungsreaktion aus. Die verletzte Stelle erwärmt sich und verfärbt sich rötlich. Das hat zur Folge, dass die Wände der feinsten Blutgefäße, genannt Kapillaren, durchlässig werden. So kann viel Blutplasma aus der Wunde fließen.
Mit diesem Wundsekret versucht unser Körper die Wunde zu reinigen (Exsudation). Es werden Bakterien, Zelltrümmer und sonstige Fremdkörper aus der Wunde geschwemmt, um eine Infektion zu verhindern. Die Exsudationsphase dauert bei akuten Wunden ca. 4 Tage. Bei chronischen Wunden stagniert die Heilung jedoch, sodass die Exsudationsphase in diesem Fall zeitlich weit ausgedehnt sein kann.
2) Reparaturphase (Granulation)
In der Granulationsphase baut der Körper neues Gewebe auf. An den Wundrändern sprießen Kapillaren und Bindegewebszellen, die in die Wunde hineinwachsen. Das Zellengeflecht ist an der Oberfläche tiefrot und feucht glänzend. Wegen der vielen Kapillaren sieht es ein wenig körnig aus und wird daher als Granulationsgewebe bezeichnet (lateinisch granulum = Körnchen).
Das Bindegewebe hat aber noch eine andere Fähigkeit. Es stellt Vorstufen von Kollagen her. Diese Eiweißfasern lassen die Wunde schrumpfen, indem die Wundränder zueinander gezogen werden.
Kurz erklärt
Kollagen ist ein Strukturprotein (Eiweißmoleküle, die Faserbündel bilden), das insbesondere am Aufbau von Bindegewebe beteiligt ist. Es macht ca. 30% des Proteinanteils im menschlichen Körper aus.
Aus Kollagen gebildete Fasern haben eine besonders hohe Zugfestigkeit. Deshalb sind Kollagenfasern im menschlichen Körper auch genau dort zu finden, wo eine hohe Zugfestigkeit benötigt wird. Nämlich in der Haut, im Knorpel sowie in Bändern und Sehnen.
Darüber hinaus sind Kollagenfasern aber auch in den Zähnen, Knochen und Organen in größeren Mengen enthalten.
Wiederaufbauphase (Epithelisierung)
Diese Phase der Regeneration kann selbst bei akuten Wunden bis zu 21 Tage dauern. Bei chronischen Wunden kann sich diese Phase jedoch auf Monate bis Jahre ausdehnen. Im Prinzip wandelt der Körper in der Epithelisierungsphase das Granulationsgewebe in Narbengewebe um. Die Kollagenfasern vernetzen sich immer mehr und bilden ein stabiles Gerüst. Zu Beginn ist die Narbe rot und gut durchblutet. Erst allmählich verschwinden die Blutgefäße wieder.
Von den Wundrändern aus bedecken dann Epithelzellen (Zellen der äußeren Hautschicht) die Wundoberfläche, bis sie vollständig geschlossen ist (Epithelisierung). Je nach Schwere der Wunde bleiben oft Narben zurück. Das liegt auch daran, dass nur die oberen Hautschichten regenerieren, aber nicht die Lederhaut als unterste Hautschicht.
Wie kann die Wundheilung unterstützt werden?
Wundursache identifizieren und beheben
In den drei Phasen der Wundheilung kann es jederzeit zu Beeinträchtigungen der Wundheilung kommen. Eine Wundheilungsstörung kann entstehen, wenn zum Beispiel eine Grunderkrankung vorliegt – wie ein Diabetes mellitus, eine periphere arterielle Verschlusskrankheit oder eine chronisch-venöse Insuffizienz. Dadurch können sich chronische Wunden bilden wie ein diabetischer Fuß (diabetisches Fußsyndrom) oder ein Ulcus cruris, im Volksmund auch offenes Bein genannt.
Je nach Ursache lautet der genaue medizinische Fachausdruck dann Ulcus curis arteriosum, Ulcus cruris venosum oder Ulcus cruris mixtum.
Ausschlaggebend für die Wundheilung ist, die Grunderkrankung richtig zu diagnostizieren und zu behandeln. Einem Dekubitus zum Beispiel, der durch zu viel Druck auf einer Hautstelle entsteht, kann durch Umlagern, Bewegung und bestimmte Hilfsmittel sowie durch die richtige Hautpflege und Ernährung begegnet werden.
Moderne Wundversorgung
Ein feucht-warmes Wundmilieu kann die Heilung einer chronischen Wunde beschleunigen, deshalb gilt die feuchte Wundversorgung mit modernen Wundauflagen als optimal. Als besondere Vorteile gelten:
- Neue Zellen bilden sich schneller.
- Ein feuchtes Wundklima senkt den ph-Wert und erschwert dadurch das Eindringen von Krankheitserregern.
- Wundsekret wird aufgenommen und kann abfließen, ohne dass die Wunde austrocknet.
- Sauerstoff kommt an die Wunde, sodass sie „atmen“ kann.
- Die jeweilige Heilungsphase der Wunde wird gezielt unterstützt.
Wundauflagen, die für eine moderne Wundversorgung geeignet sind, sind Hydrogele, Hydokolloide, Alginate, Polyurethanschaum und silberhaltige Wundauflagen.
Die richtige Ernährung
Die Wundheilung ist für den Körper ein energetisch aufwändiger Reparaturprozess. Für diesen sollten über eine angepasste Ernährung die nötigen Ressourcen bereitgestellt werden.
Menschen mit chronischen Wunden haben einen erhöhten Bedarf an Proteinen (Eiweiß) und an Mikronährstoffen wie Vitaminen, Mineralien und Spurenelementen. Während gesunde Menschen je nach Lebensalter ca. 0,8 - 1 Gramm Proteine je Kilogramm Körpergewicht und Tag benötigen, werden bei chronischen Wunden bis zu 1,5 Gramm Proteine je Kilogramm Körpergewicht und Tag empfohlen.
Info
Makronährstoffe
Kohlenhydrate (Zucker): Der wichtigste Energielieferant für die reibungslose Funktion des Gehirns und körperliche Aktivität.
Proteine (Eiweiß): Dienen in erster Linie als Bausteine beim Aufbau und Erhalt von Muskelmasse, Haut, Haaren und Nägeln. Darüber hinaus sind sie wichtig für die Regulierung von Enzymen und Hormonen und spielen eine zentrale Rolle in unserem Immunsystem.
Fette (Lipide): Wichtiger Energielieferant (höchste Kaloriendichte der Makronährstoffe) und wichtig für den Stoffwechsel und die Elastizität der Zellmembranen. Daneben sind einige Vitamine nur zusammen mit Fetten verwertbar.
Info
Mikronährstoffe
Vitamine (A, B, C, D, E und K) – organische Verbindungen, die wichtig für Körperfunktionen wie den Stoffwechsel und das Immunsystem sind, jedoch keine Energie liefern.
Mineralstoffe (bspw. Kalzium, Magnesium, Kalium) – werden als Bausteine für bspw. Knochen und Zähne benötigt und sind wichtig für den Stoffwechsel.
Spurenelemente (bspw. Zink, Eisen, Selen, Mangan) – sind wichtig für die hormonellen und enzymatischen Reaktionen im Körper.
Essenzielle Fettsäuren – vor allem die mehrfach ungesättigten Omega-3 und Omega-6 Fettsäuren gelten als lebensnotwendig und sind am Aufbau der Zellmembranen beteiligt.
Vitamine, Mineralstoffe und Spurenelemente sind elementar für den Aufbau von Kollagengewebe und neuen Zellen, sowie hilfreich gegen entzündliche Reaktionen im Körper. Die folgende Übersicht zeigt die Wirkung von Mikronährstoffen und in welchen Lebensmitteln sie beispielsweise enthalten sind:
| Mikronährstoff | Unterstützende Wirkung | Enthalten in Lebensmittel (Auswahl) |
|---|---|---|
| Vitamin A | Hautaufbau, Zellentwicklung, Kollagensynthese, Stärkung Immunsystem | Karotten |
| Vitamin B6 | Zellteilung und -wachstum, Stärkung Immunsystem | Geflügel, Schwein, Fisch, Kohl, Linsen |
| Vitamin B12 | Zellentwicklung, Zellteilung, Bildung roter Blutkörperchen | Leber, Fleisch, Fisch (vor allem Hering), Ei |
| Vitamin C | Aufbau von Bindegewebe, Kollagensynthese, fördert Eisenaufnahme, Stärkung Immunsystem | Obst, Gemüse, Kartoffeln |
| Vitamin D | Immunsystem, Epithelzellen | fettreicher Seefisch (endogene Synthese) |
| Vitamin E | Membranfunktion, antioxidativer Zellschutz, Stärkung Immunsystem | pflanzliche Öle |
| Vitamin K | Blutgerinnung, Infektionsschutz | Spinat, Blumenkohl, Rosenkohl, Milchprodukte |
| Eisen | Sauerstofftransport, Kollagensynthese | Fleisch, Haferflocken, Linsen |
| Folsäure | Zellteilung, Zellregeneration, Bildung roter Blutkörperchen | Grünes Blattgemüse, Orangen, Tomaten, Vollkornprodukte |
| Selen | Antioxidativ, Stärkung Immunsystem | Meeresfrüchte, Vollkornproduke, Paranüsse |
| Zink | Wundverschluss, Neutralisierung von freien Radikalen, Stärkung Immunsystem | Rinderfilet, Geflügel, Meeresfrüchte, Milchprodukte |
Sollte es nicht möglich sein, ausreichende Mengen von den oben beschriebenen Makro- und Mikronähstoffen über die Nahrung aufzunehmen, ist es angeraten diese, idealerweise in Absprache mit einem Arzt, über Nahrungsergänzungsmittel zuzuführen. Hierfür kommen Protein-Shakes für die Eiweiß-Ergänzung sowie Mikronährstoffpräparate für die Ergänzung von Vitaminen, Mineralien, Spurenelementen und essenziellen Fettsäuren in Frage.
Flüssigkeitszufuhr
Betroffene mit großflächigen Wunden verlieren viel Flüssigkeit. Schon gesunde Menschen haben laut Empfehlung der Deutschen Gesellschaft für Ernährung (DGE) einen Flüssigkeitsbedarf von 30 – 40 ml je Körpergewicht und Tag. Für eine 70 kg schwere Person werden also bereits mindestens 2,1 – 2,4 Liter Flüssigkeitszunahme empfohlen.
Ein Flüssigkeitsmangel führt zu dickflüssigerem Blut und damit zu einer schlechteren Durchblutung. Dadurch werden wiederum Zellen nicht optimal mit Sauerstoff und Nährstoffen versorgt und die Wundheilung, sowie alle anderen Körperfunktionen beeinträchtigt.
Der Flüssigkeitsverlust sollte vor allem mit (Mineral-)Wasser und ungesüßtem Tee ausgeglichen werden. Es können aber auch Fruchsaftschorlen getrunken werden, wenn es dann leichter fällt, den Flüssigkeitsbedarf zu decken.
Bewegung
Bewegung ist aus mehreren Gründen sehr wichtig:
- Jede Bewegung nimmt Druck von gefährdeten Hautstellen und reduziert damit das Risiko, dass ein Druckgeschwür entstehen kann.
- Bewegung verbessert die Blutzirkulation und stimuliert somit die Versorgung der Haut mit Nährstoffen und Sauerstoff.
- Bewegung wirkt positiv auf die Psyche.
Solange es möglich ist, sollten Betroffene sich daher so viel wie möglich bewegen.
Bei einem Dekubitus helfen bereits kleinste Verlagerungen des Körpers Druck von einer Körperstelle zu nehmen. Besonders wichtig ist dies bei Betroffenen, die über längere Zeit sitzen. Das Risiko für ein Druckgeschwür ist hier besonders hoch, da im Sitzen mehr Druck auf dem Körper lastet.
Falls sich ein Patient nicht mehr selbst in ausreichendem Maße bewegen kann, sollten Bewegungsübungen mit Physiotherapeuten und Pflegenden durchgeführt werden.
Rauchen und Alkoholkonsum vermeiden
Wissenschaftliche Studien belegen, dass Rauchen die Wundheilung negativ beeinflusst. So wird der Körper durch das Rauchen schlechter mit Sauerstoff versorgt, weil der Kohlenmonoxid-Gehalt im Blut höher ist als bei Nicht-Rauchern. Alkohol ist ein Nervengift und schwächt das Immunsystem. Insbesondere in größeren Mengen ist Alkohol daher schädlich für die Wundheilung.
Die richtige Schmerztherapie
Schmerz lässt sich zunächst einmal als eine von Betroffenen subjektiv empfundene, unangenehme Sinneswahrnehmung beschreiben, welche die Lebensqualität stark herabsetzt. Daher sollte die Schmerztherapie immer eine hohe Priorität haben, um das Leid der Betroffenen aufgrund von Schmerzen auf ein Minimum zu reduzieren und die Wundheilung aufgrund erhöhter Stresslevel nicht zu gefährden.
Bei chronischen Wunden können Schmerzen in einer Vielzahl von Fällen auftreten:
- Akuter Wundschmerz bei der Reinigung der Wunde (Débridement) durch mechanische oder chemische Reizung der Wunde. Der Schmerz ist lokal eingrenzbar und es wird dann von einem nozizeptiven Schmerz gesprochen.
- Akuter Wundschmerz beim Verbandswechsel durch mechanische Reize vor allem aufgrund ausgetrockneter, an der Wunde haftenden Wundauflagen. Der Schmerz ist lokal eingrenzbar und es wird von einem nozizeptiven Schmerz gesprochen.
- Chronischer Wundschmerz durch die Störung des peripheren und zentralen Nervensystems. Der Schmerz ist nicht klar zu lokalisieren und tritt unabhängig von äußeren Reizen auf. Es wird hierbei von einem neuropathischen Schmerz gesprochen.
- Phantomschmerzen bspw. nach einer Amputation aufgrund einer starken negativen Erfahrung. Es wird hier vom Schmerzgedächtnis und vom psychogenen Schmerz gesprochen.
Akute Schmerzen beim Verbandswechsel minimieren:
- Betroffene in den Vorgang des Verbandswechsels einbeziehen
- Erfahrungen des Betroffenen berücksichtigen
- Schmerz abfragen mit Hilfe einer Schmerzskala
- Betroffene das Tempo beim Verbandswechsel vorgeben lassen
- Ruhiges, entspanntes Umfeld schaffen
- Viel mit den Betroffenen sprechen
- Verband inspizieren und gegebenenfalls anfeuchten
- Verwendung von modernen Wundauflagen, die ein feuchtes Wundmilieu garantieren und der aktuellen Wundheilungsphase entsprechen
- Wunde zügig wieder verbinden
- Wund-Fixierung nicht zu straff anbringen
Akute Schmerzen beim Débridement minimieren:
- Wenn möglich ein schonendes Verfahren für die Wundreinigung wählen
- Vorheriges aufbringen von lokalen Betäubungsmitteln bspw. in Form von Cremes
- Anwärmen der Wundspühllösung
Nicht selten ist es nötig, dass die oben beschriebenen lokalen Maßnahmen nicht ausreichen, um akute Schmerzen beim Verbandswechsel und der Wundreinigung ausreichend zu minimieren. In diesem Fall sollten rechtzeitig vor der Behandlung Schmerzmittel (Analgetikum) verabreicht werden, die ärztlich verordnet und dokumentiert werden sollten.
Um dauerhafte Schmerzen zu therapieren, sollte sich bei der Verabreichung von Schmerzmitteln im Rahmen der systemischen Schmerztherapie am WHO-Stufenplan orientiert werden.
- Stufe 1: Einsatz von Nichtopioid-Analgetikum + ggf. Supportiva
- Stufe 2: (bei gleichbleibendem oder stärker werdendem Schmerz): Einsatz von Nichtopiod-Analgetikum + schwaches Opioid-Analgetikum + ggf. Koanalgetika und Supportiva
- Stufe 3: (bei gleichbleibendem oder stärker werdendem Schmerz): Einsatz von Nichtopiod-Analgetikum + starkes Opioid-Analgetikum + ggf. Koanalgetika und Supportiva
Kurz erklärt
- Nichtopioid-Analgetikum sind schmerzstillende Arzneimittel, die keine Opioide sind. Also keine morphinartigen Eigenschaften aufweisen.
- Opioid-Analgetikum sind schmerzstillende Arzneimittel, die morphinartige Eigenschaften aufweisen.
- Koanalgetika sind Arzneimittel anderer Indikationsgebiete, die die Therapie unterstützen, unter anderem Psychopharmaka (Neuroleptika, Antidepressiva, Tranquilizer).
- Supportiva, wie Antiemetika, Laxantien, Antacida (H2-Blocker, Protonenpumpenhemmer), Sedativa, Antiallergika und Antitussiva minimieren die Nebenwirkungen. Beide Gruppen werden häufig unter dem Begriff Adjuvantien (unterstützende Mittel) zusammengefasst.