Diabetisches Fußsyndrom
Was ist ein diabetisches Fußsyndrom?
Das diabetische Fußsyndrom, das auch als diabetischer Fuß bezeichnet wird, ist eine der gravierendsten Folgen eines Diabetes mellitus. Verantwortlich sind permanent zu hohe Blutzuckerwerte im Zusammenhang mit der Zuckerkrankheit Diabetes, die Nerven und Gefäße schädigen. Die Folge ist, dass Wunden schlechter heilen und Entzündungserreger ins Gewebe eindringen können.
Von einem diabetischen Fußsyndrom spricht man, wenn eine Nervenerkrankung (Polyneuropathie) und/oder eine arterielle Durchblutungsstörung (periphere arterielle Verschlusskrankheit (pAVK)) vorliegt und der Patient an einer chronischen Wunde leidet.
Wichtig zur Vorbeugung eines diabetischen Fußes ist eine gute Blutzuckereinstellung, regelmäßige Fußpflege, ein allgemein gesunder Lebensstil mit viel Bewegung und eine angepasste Ernährung.
Welche Ursachen hat das diabetische Fußsyndrom?
Menschen mit einem Diabetes mellitus haben aufgrund zu hoher Blutzuckerwerte ein erhöhtes Risiko für:
- Schädigungen der Nervenbahnen (Neuropathie bzw. Polyneuropathie)
- Schädigungen der großen Blutgefäße (Makroangiopathie)
- Schädigungen der kleinen Blutgefäße (Mikroangiopathie)
Vor allem eine Polyneuropathie ist in den meisten Fällen Auslöser eines diabetischen Fußsyndroms. Bei Polyneuropathie funktionieren die Steuerungssignale nicht mehr richtig, die aus dem Gehirn zu den Nervenzellen und wieder zurück gesendet werden. Schmerzen und unterschiedliche Temperaturen werden vom Betroffenen schlechter wahrgenommen und der Tastsinn ist gestört. Die Betroffenen spüren akute Verletzungen oder Dauerdruck an den Füßen bspw. infolge zu enger Schuhe nicht mehr.
Da die Nerven auch die Fußmuskeln steuern, werden auch diese durch die Nervenschädigung geschwächt und es kommt mit der Zeit zur Deformation des Fußes. Der Fuß kann nicht mehr normal abrollen und verformt sich zu Krallenzehen, Hammerzehen, Hohl-, Senk- und Spreizfüßen.
Von einer Makroangiopathie sind die großen Blutgefäße betroffen. Zum einen besteht dann ein erhöhtes Risiko für Herz- und Gefäßerkrankungen wie Herzinfarkte und Schlaganfälle. Zum anderen kommt es zu Durchblutungsstörungen an den Beinen und Füßen, zur peripheren arteriellen Verschlusskrankheit (pAVK). Sie wird auch Schaufensterkrankheit genannt, weil Betroffene beim Gehen so große Schmerzen in den Waden bekommen, dass sie hin und wieder verweilen müssen. Für Außenstehende sieht es dann aus, als würden die Betroffenen die Auslagen eines Schaufensters betrachten, obwohl sie in Wirklichkeit auf das Abklingen des Schmerzes warten. Folge einer pAVK können aufgrund der schlechten Nährstoffversorgung des Gewebes chronische Wunden sein.
Auch die kleinen Blutgefäße von Augen, Nieren und Füßen können geschädigt werden. Der Fachausdruck hierfür lautet Mikroangiopathie.
Wie hoch ist das Risiko für einen diabetischen Fuß?
An Diabetes erkrankt sind in Deutschland schätzungsweise fast sieben Millionen Menschen. Etwa eine Millionen Diabetiker weisen ein erhöhtes Risiko auf, eine Fußverletzung zu erleiden.
Info
Ursachen eines diabetischen Fußsyndroms
Ein diabetisches Fußsyndrom lässt sich zu
- etwa 50 Prozent auf eine Polyneuropathie,
- zu 15 Prozent auf eine periphere arterielle Verschlusskrankheit,
- und zu etwa 35 Prozent auf eine Mischung aus beiden Formen zurückführen.
Eine besonders schwere Folge eines diabetischen Fußsyndroms sind Amputationen. Die Zahl der sogenannten Majoramputationen (Amputationshöhe oberhalb des Sprunggelenks) bei Menschen mit Diabetes mellitus beträgt in Deutschland etwa 12.000 pro Jahr. Hier gelten periphere Durchblutungsstörungen und Infektionen als Hauptursache.
Welche Symptome zeigen sich?
Je nachdem, ob es sich bei der Art der Schädigung um eine Neuropathie oder um eine periphere arterielle Verschlusskrankheit (pAVK) handelt, treten sehr unterschiedliche Symptome auf:
| Neuropathie | Periphere arterielle Verschlusskrankheit | |
|---|---|---|
| Hautbeschaffenheit | Rosige, warme, trockene Haut, zum Teil mit Pilzbefall, Hautrissen | Kühle, dünne und blasse Haut. |
| Schmerz-/Tempe-raturempfinden | Verringerte Schmerz- und Temperaturempfindlichkeit an den Füßen | Wahrnehmung von Temperaturen, Schmerzen, Berührungen etc. ist nicht verringert |
| Fußdeformationen | Fußdeformationen - Hammer/Krallenzehen, Hallux valgus, Hohl-, Senk- und Spreizfuß, eingebrochenes Fußgewölbe (Charcotfuß) | Keine Deformationen an den Füßen |
| Sonstiges |
|
|
Wenn der diabetische Fuß gleichzeitig auf eine Durchblutungsstörung und eine Schädigung der Nervenbahnen zurückgeht, zeigen die Patienten die Anzeichen der peripheren arteriellen Verschlusskrankheit, empfinden jedoch keine Schmerzen dabei.
Wie wird das diabetische Fußsyndrom diagnostiziert?
Zunächst wird eine ausführliche Anamnese durchgeführt. Dabei wird der Patient befragt zu Temperatur- und Schmerzempfinden, nach Ernährungsgewohnheiten, früheren Fußverletzungen, Art der Schuhversorgung usw. Es folgen eine körperliche Untersuchung wie der Pulstest sowie eine Reihe weiterer Tests, um das Ausmaß der Durchblutungsstörung und/oder der Nervenschädigung festzustellen.
Bei Nervenstörungen kommen unter anderem folgende Untersuchungen infrage:
- Stimmgabeltest: Mit einer Stimmgabel lässt sich das Vibrationsempfinden eines neuropathischen diabetischen Fußes bestimmen.
- Monofilament: Mit einem kleinen Kunststoffdraht wird geprüft, wie sehr die Hautempfindung beeinträchtigt ist.
- Tip-Term-Test: Misst ein eventuell gestörtes Temperaturempfinden.
- Patellar- und Achillessehnenreflex: Mit dem Reflexhammer prüft der Arzt das Vorhandensein von Reflexen.
Bei Durchblutungsstörungen können dagegen folgende Tests zum Einsatz kommen:
- Doppler-Ultraschall: Messung des Blutdrucks und der Geschwindigkeit des Blutstroms an den Fußarterien.
- Röntgenuntersuchung (Angiographie): Durch Kontrastmittel kann der Zustand der Gefäße (Verengung, Verschluss) bestimmt werden.
Im Fall von Fußdeformitäten und Wunden kommen folgende Untersuchungen zum Einsatz:
- MRT (Magnetresonanztomographie): Untersuchung der Knochenstruktur, Feststellen von Abszessen oder Einlagerungen von Flüssigkeiten im Gewebe.
- Wundabstrich: Untersuchung von Gewebeproben auf Bakterienbefall.
- Pedographie: Nachweis von Fehlstellungen und –belastungen des Fußes durch eine spezielle Sensortechnik.
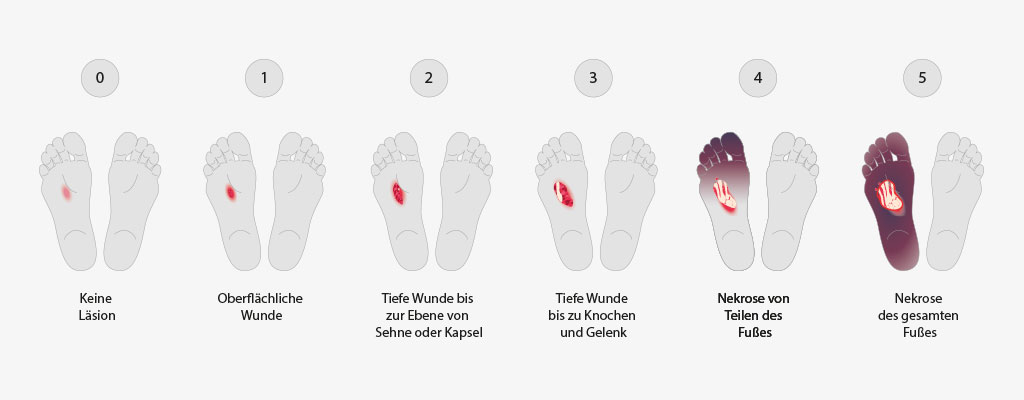
Um den diabetischen Fuß genau diagnostizieren zu können, teilt man ihn in verschiedene Stufen ein. Ein Beispiel ist die sogenannte Wagner-Klassifikation:
- Grad 0: Keine Läsion (Verletzung), eventuell Fußdeformation oder Zellulitis
- Grad 1: Oberflächiges Ulkus
- Grad 2: Tiefes Ulkus bis zur Gelenkkapsel
- Grad 3: Tiefes Ulkus mit einem Abzess, Infektion des Knochens und der Gelenkkapsel
- Grad 4: Begrenzte Vorfuß- oder Fersennekrose
- Grad 5: Nekrose des gesamten Fußes
Es existieren noch andere Klassifikationen. Sie berücksichtigen zusätzlich zum Grad der Gewebeschäden den Grad der Infektionen und der Ischämie (Durchblutung des Gewebes).
Wie wird das diabetische Fußsyndrom therapiert?
Für eine gute Behandlung des diabetischen Fußes müssen viele Spezialisten und Berufsgruppen eng zusammenarbeiten. Dazu gehören beispielsweise Diabetologen, Internisten und Gefäßchirurgen genauso wie Ernährungsberater, Podologen, Wundpflegefachkräfte, Physiotherapeuten und Orthopädie-Schuhmacher.
Im Rahmen der Kausaltherapie, welche der Ursache der chronischen Wunde entgegenwirken soll, sind folgende Therapieschritte zu beachten:
- der durch den Diabetis mellitus verzerrte Blutzucker sollte gut eingestellt werden
- geeignetes orthopädisches Schuhwerk ist wichtig, um den Fuß zu entlasten:
- ein Vorfußentlastungsschuh
- spezielle Therapieschuhe
- ein sogenannter Total Contact Cast - ein Vollkontaktgips, der den Druck auf unbetroffene Fußflächen verteilt
In Schulungen lernen Patienten, wie sie selbst vorsorgen und die Therapie unterstützen können. So sollten Patienten zum Beispiel täglich ihre Füße auf Verletzungen bzw. Veränderungen kontrollieren. Werden die Füße regelmäßig eingecremt, trocknet und reißt die Haut nicht so schnell ein. Regelmäßige Besuche beim Podologen helfen ebenfalls bei der Fuß-, Nagel- und Hautpflege.
Im Rahmen der Lokaltherapie können neben einer optimalen Wundversorgung die folgenden Therapieansätze geeignet sein:
- Kompressionsstrümpfen und elastische Binden, um die Durchblutung zu fördern.
- Hyperbare Sauerstofftherapie, um im Wundbereich die Durchblutung zu fördern.
- Mit Hilfe von Antibiotika die Entzündungen zurückdrängen.
- Hautransplantation auf eine große Wunde.
- Schmerzmittel, um dauernde Schmerzen zu lindern.
Mittels einer optimalen Wundversorgung werden in der Lokaltherapie die Grundlagen dafür geschaffen, dass die chronische Wunde abheilen kann. Zu der lokalen Behandlung der Wunde gehören insbesondere:
- Eine umfangreiche Wundreinigung (Débridement), um abgestorbenes Gewebe (Nekrosen), Fibrinbeläge und andere Zelltrümmer aus der Wunde zu entfernen.
- Bekämpfung von möglichen Infektionen durch Antiseptika bzw. Antibiotika falls nötig.
- Verwendung von Wundauflagen, die eine feuchte Wundversorgung ermöglichen sowie die Wundheilungsphase und anfallende Exsudatmenge berücksichtigen.
- Wundbeobachtung und –dokumentation.